Sistema endocrino (III)
¡Hola otra vez!
¡Última entrada antes de entrar en los casos clínicos! En esta entrada vamos a centrar en dos ejes: El eje hipotálamo-hipofisario-adrenal y el eje hipotálamo-hipofisario-gonadal.
¡Vamos a ello!
Eje adrenal:
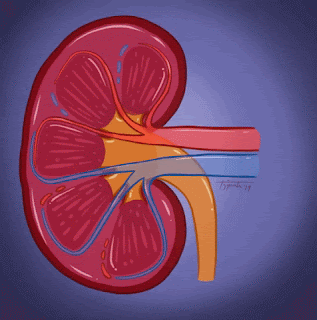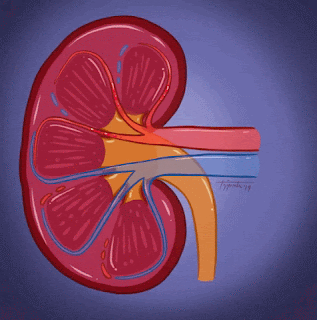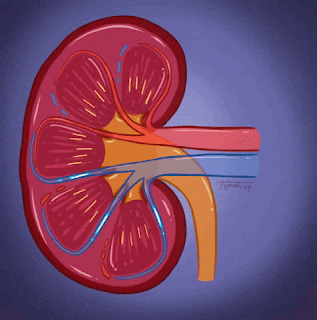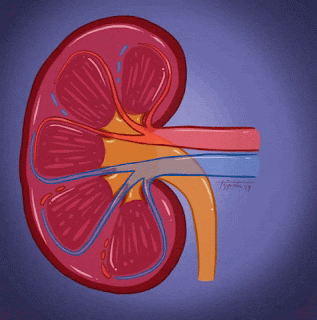
Las glándulas suprarrenales, como su nombre indica, se localizan en la parte superior del riñón. También reciben el nombre de glándulas adrenales porque uno de los compuestos que liberan es la adrenalina.
La glándula suprarrenal se compone de varias capas:
- Exterior: Se denomina corteza suprarrenal. Se divide en otras tres capas, y cada una de ellas produce diferentes hormonas:
- Zona glomerulosa/glomerular: Es la más exterior de las tres.
- Zona fasciculada
- Zona reticular
- Interior: Se denomina médula suprarrenal.
El funcionamiento del eje suprarrenal comienza cuando el hipotálamo produce la hormona CRH (liberadora de hormona corticotropa), que llega a la adenohipófisis, donde estimula la liberación de ACTH. Esta hormona llega a las glándulas suprarrenales y pone en marcha el funcionamiento de los mineralocorticoides, glucocorticoides y andrógenos.
La corteza suprarrenal es la que se encarga de la producción de hormonas esteroideas, mientras que la médula se encarga de las catecolaminas (adrenalina, noradrenalina). Estas últimas, aunque funcionan de manera similar a las hormonas, no son exactamente iguales. Las catecolaminas son metabolitos encargados de responder ante situaciones de estrés, poniendo en marcha todo el organismo para que funcione de manera rápida y, por tanto, conlleva un alto gasto de glucosa y un aumento del ritmo cardiaco, entre otros.
CORTEZA SUPRARRENAL:
En la corteza suprarrenal es donde se producen las hormonas, y como acabo de comentar, está dividida en tres capas:
- Zona glomerular: Produce la aldosterona, cuya función es retener el sodio (Na+) y secretar potasio (K+). Por otra parte, incrementa el volumen sanguíneo y la presión arterial.
- Zona fasciculada: Produce glucocorticoides, siendo el más importante el cortisol. La función de este último es aumentar la glucosa en sangre, estimulando la gluconeogénesis. Por otro lado, baja la inmunidad, por lo que permite que se evite la inflamación.
- Zona reticular: Se producen los esteroides sexuales, entre ellos los andrógenos.
*La gluconeogénesis es una ruta metabólica cuyo objetivo es generar glucosa a partir de precursores o metabolitos no glucídicos.
La síntesis de estas hormonas comienza con el colesterol, que se obtiene principalmente de la dieta. La desmolasa es un enzima presente en la glándula suprarrenal, concretamente en la zona glomerular, encargado de convertir el colesterol en pregnenolona. Esta es transformada en progesterona y después en corticosterona mediante una serie de enzimas, y finalmente, el enzima aldosterona sintasa la convierte en aldosterona.
Por su parte, en la zona fascicular se puede obtener progesterona a través de dos vías:
- La pregnenolona se convierte en 17OH-pregnenolona y a continuación esta se transforma en 17OH-progesterona.
- La progesterona de la zona glomerular se hidroxila para obtener 17OH-progesterona.
Independientemente de la vía que tenga lugar, esta 17OH-progesterona se convertirá en 11-desoxicortisol, que finalmente dará cortisol por acción del enzima 11 β-hidroxilasa.
En la zona reticular la 17OH-pregnenolona se convierte en un metabolito llamado DHEA (dehidroepiandosterona). A partir de aquí, el siguiente metabolito que se consigue es la androstenediona, que se puede obtener a través de dos vías:
- La DHEA se convierte en androstenediona por acción de la 3β-hidroxiesteroide deshidrogenasa (DH).
- Directamente a través de la 17OH-progesterona de la zona fascicular, que se convierte en androstenediona por acción del enzima 17-20-liasa.
Sea cual sea la vía que se siga, la androstenediona se convierte directamente en testosterona.
Cortisol:
El cortisol es una hormona catabólica cuyo objetivo principal es proveer al organismo de energía para desarrollar cualquier función necesaria. Su efecto en los distintos órganos conlleva una mayor producción de glucosa y una mayor liberación de aminoácidos y grasas, por lo que inhibe todos los efectos contrarios. Por tanto, esta hormona es antiinsulínica, antiinflamatoria y anticrecimiento, con el objetivo de que todo el material y energía estén disponibles para enfrentarse a la situación de estrés que se ha generado.
La razón por la que se le denomina hormona catabólica es porque para producir la glucosa necesaria se degradan moléculas o polímeros mayores, como puede ser el glucógeno, triglicéridos, etc. A estas reacciones de degradación se les llama catabolismo.
Existen varias patologías asociadas a un exceso o falta de esta hormona:
- Hipocortisolismo: Falta de cortisol
- Enfermedad de Addison
- Hipercortisolismo: Exceso de cortisol
- Síndrome de Cushing
- Hiperplasia suprarrenal congénita
No quiero extenderme mucho en las patologías, ya que va a ser en lo que nos enfoquemos en los casos clínicos, pero es interesante mencionarlas para que vayan sonando los nombres.
DETERMINACIONES DE LABORATORIO:
A la hora de realizar las determinaciones del cortisol y ACTH hay que tener en cuenta que son hormonas pulsátiles que siguen el ritmo circadiano, lo que quiere decir que no siempre se secretan en la misma cantidad, su secreción puede variar según la hora del día o el momento del ciclo menstrual, en las mujeres.
Estas dos hormonas tienen su pico máximo a las 8 de la mañana, por lo que las pruebas se realizarán a las 8h o a las 20h. Asimismo, estas pruebas pueden hacerse tanto en plasma (sangre) como en orina, siendo de manera puntual o en análisis de 24h tras la recogida de orina.
En ocasiones es necesario realizar pruebas de estimulación, que pueden realizarse de varias formas:
- Adición de ACTH sintética: Se mide la producción de cortisol en los siguientes 60 minutos. Como he dicho antes, la ACTH es la hormona hipofisaria que viaja hasta la glándula suprarrenal, donde se estimula la síntesis y secreción de una serie de hormonas, entre ellas el cortisol.
- CRH: Se mide la producción de ACTH y cortisol cada 30 minutos durante 2h. En este caso, CRH es la hormona hipotalámica que estimula la producción de ACTH a nivel de la hipófisis.
En otros casos puede ser necesario hacer pruebas de supresión, para lo que se usa la dexametasona:
- Dexametasona nocturna: Es una prueba de una única dosis y se mide la producción de cortisol a las 8AM. La dexametasona actúa como un
- Dexametasona dosis múltiples: Se realiza durante varios días y las determinaciones se hacen tanto en orina como en sangre.
Si os interesa saber por qué se utiliza la dexametasona para este tipo de pruebas, podéis consultar este enlace: ¿Qué es la dexametasona?
Eje gonadal:
El eje hipotálamo-hipofisario-gonadal comienza con la liberación de GnRH (hormona liberadora de gonadotropinas) en el hipotálamo, que llega a la hipófisis y estimula la secreción de las gonadotropinas: FSH (hormona folículo-estimulante) y LH (hormona luteinizante). Estas irán a los ovarios o testículos para desempeñar su función, que es provocar la síntesis de las hormonas sexuales. La síntesis de estas últimas a nivel de las gónadas conlleva una retroalimentación negativa o feedback negativo a nivel del hipotálamo y la hipófisis.
La síntesis de estas hormonas es muy similar a las hormonas de la glándula suprarrenal. De hecho, es idéntica hasta la producción de androstenediona. A partir de aquí, este metabolito sigue diferentes vías:
- Puede convertirse en estrona por acción de la aromatasa, y a continuación en estradiol por el enzima 17β-hidroxiesteroide deshidrogenasa (DH).
- Puede convertirse en testosterona por la 17β-hidroxiesteroide DH. Esta testosterona puede convertirse en estradiol por la aromatasa. La forma más activa de la testosterona es la dihidrotestosterona, que se produce directamente a partir de la testosterona por acción de la 5α-reductasa.
ACCIONES DE LAS HORMONAS SEXUALES:
- Progesterona: Tiene como función principal el desarrollo del tejido endometrial. Generalmente prepara el endometrio para alojar al embrión y ayudarlo a mantenerse en el interior durante todo el embarazo.
- Estrógenos: También llamadas hormonas femeninas, favorecen el desarrollo y la función de los órganos sexuales femeninos, así como los caracteres secundarios femeninos. Una vez concluido el pico de crecimiento puberal, colaboran en el cierre de la epífisis del hueso, que es la porción distal de los huesos largos. Por otro lado, aumentan la síntesis de triglicéridos y de HDL-colesterol, a la vez que disminuyen la del LDL-colesterol, por eso se dice que estas hormonas tienen un valor cardioprotector. Una vez las mujeres entran en la menopausia tienen mayor riesgo de enfermedades cardiovasculares.
- Andrógenos: También llamadas hormonas masculinas. Participan en el desarrollo y función de los órganos sexuales masculinos, así como los caracteres secundarios como son la distribución del pelo, voz grave, musculatura, etc. Al igual que los estrógenos, una vez termina el pico puberal colaboran en el cierre de la epífisis del hueso.
*¿Qué tienen que ver el HDL-colesterol y el LDL-colesterol con las enfermedades cardiovasculares?
Hay dos tipos de colesterol, el que conocemos como colesterol bueno (HDL) y el colesterol malo (LDL):
- HDL (High density lipoproteins): Se conoce como colesterol bueno porque su función es transportar el colesterol malo (o LDL) de las distintas zonas del cuerpo al hígado, donde es metabolizado.
- LDL (Low density lipoproteins): Se conoce como colesterol malo porque tiende a acumularse en las arterias, de manera que cada vez cierra más el paso de la sangre, de ahí que puedan darse las enfermedades cardiovasculares.
Por tanto, los estrógenos ayudan a proteger de las enfermedades cardiovasculares, puesto que como he mencionado disminuyen los niveles de LDL y aumentan los de HDL.
Regulación en los testículos:
La hormona LH actúa sobre sus receptores en las células de Leydig, que son unas células localizadas en los testículos, y estimula la secreción pulsátil de los andrógenos, sobre todo la testosterona. Esta actúa sobre el hipotálamo y la hipófisis ejerciendo un feedback negativo que inhibe la liberación de más LH.
Por su parte, la FSH actúa sobre los receptores de las células de Sertoli, otro tipo de células también localizadas en los testículos, y estimula la síntesis de inhibina. Asimismo incrementa los receptores de andrógenos, lo que conlleva a una activación sinérgica de la testosterona en la maduración de los espermatozoides.
Con "activación sinérgica" se hace referencia a que el efecto de la activación no es aditivo, sino que se potencia mucho más.
Regulación en los ovarios:
En este caso hay que tener en cuenta que el ciclo menstrual tiene una duración media de aproximadamente 28 días y que los cambios fisiológicos que suceden están condicionados por la variación de los niveles de las gonadotropinas (FSH, LH), que a su vez están regulados por la retroalimentación ejercida por el estradiol y la progesterona.
El ciclo menstrual se divide en tres fases:
- Fase folicular/preovulatoria: Coincide con el inicio de la menstruación debido a un ligero aumento en la FSH. Esta hormona estimula la maduración folicular. Durante esta fase se va incrementando la síntesis de estradiol y alcanza su pico máximo pocos días antes de la ovulación.
- Fase ovulatoria: Se da alrededor del día 14, y es el pico de LH quien marca el comienzo. También se produce un pequeño pico ovulatorio de la FSH y un descenso brusco del estradiol previamente. En este momento el folículo se rompe para liberar el óvulo.
- Fase lútea: Una vez se ha roto el folículo, se transforma en el cuerpo lúteo, que produce progesterona y estradiol, que alcanzan su máximo unos 8 días después. Tanto la FSH como la LH van disminuyendo a lo largo de esta fase. Si no hubiese fecundación, se da una regresión del cuerpo lúteo con el consiguiente descenso en la progesterona y estradiol, que a su vez provoca el desprendimiento del endometrio y su consiguiente sangrado o menstruación. Al final del periodo se da un nuevo aumento de la FSH. Si se da la fecundación, la gonadotropina coriónica, que produce el trofoblasto, mantiene el cuerpo lúteo y la producción de progesterona.
DETERMINACIONES ANALÍTICAS:
En las determinaciones analíticas de las hormonas sexuales, hay que tener en cuenta que muchas de ellas son pulsátiles y que sus valores varían en función de la edad y el sexo. Asimismo, en el caso de las mujeres, varían según el momento del ciclo menstrual.
Por otro lado, los valores de estradiol están medidos en unas concentraciones muy bajas, con lo cual es importante que la técnica que se emplea tenga una sensibilidad suficiente para poder detectarlas.
¡Ya hemos terminado!
Espero que estas tres entradas os hayan servido para poneros en contexto y poder comprender mejor la resolución de los casos clínicos que iré subiendo estos días.
Como siempre, si tenéis alguna duda podéis dejar un comentario.
¡Hasta la próxima!
Fuentes:
- Epífisis. Clínica Universidad de Navarra. Recuperado de: https://www.cun.es/diccionario-medico/terminos/epifisis#:~:text=f.,cartílago%20de%20crecimiento%20o%20fisis.
- Colesterol malo (LDL). Medline Plus. Recuperado de:





Comentarios
Publicar un comentario